A, W. D., et al. (2010). “Unicompartmental knee arthroplasty in patients aged less than 65.” Acta Orthop 81(1): 90-94.
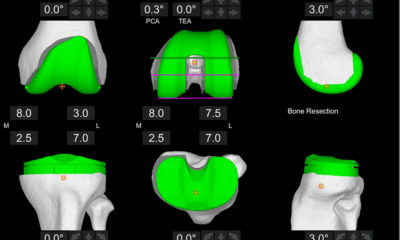
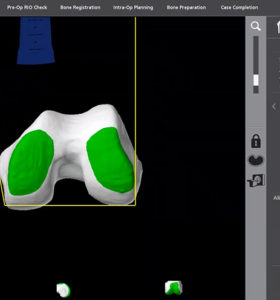
Bell, S. W., et al. (2016). “Improved Accuracy of Component Positioning with Robotic-Assisted Unicompartmental Knee Arthroplasty: Data from a Prospective, Randomized Controlled Study.” J Bone Joint Surg Am 98(8): 627-635.
Burn, E., et al. (2018). “Ten-year patient-reported outcomes following total and minimally invasive unicompartmental knee arthroplasty: a propensity score-matched cohort analysis.” Knee Surg Sports Traumatol Arthrosc 26(5): 1455-1464.
Christ, A. B., et al. (2018). “Robotic-Assisted Unicompartmental Knee Arthroplasty: State-of-the Art and Review of the Literature.” J Arthroplasty 33(7): 1994-2001.
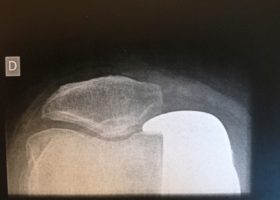
Epinette, J. A., et al. (2012). “Unicompartmental knee arthroplasty modes of failure: wear is not the main reason for failure: a multicentre study of 418 failed knees.” Orthop Traumatol Surg Res 98(6 Suppl): S124-130.
Felts, E., et al. (2010). “Function and quality of life following medial unicompartmental knee arthroplasty in patients 60 years of age or younger.” Orthop Traumatol Surg Res 96(8): 861-867.
Kayani, B., et al. (2018). “Iatrogenic Bone and Soft Tissue Trauma in Robotic-Arm Assisted Total Knee Arthroplasty Compared With Conventional Jig-Based Total Knee
Arthroplasty: A Prospective Cohort Study and Validation of a New Classification System.” J Arthroplasty 33(8): 2496-2501.
Kayani, B., et al. (2018). “Robotic-arm assisted total knee arthroplasty is associated with improved early functional recovery and reduced time to hospital discharge compared with conventional jig-based total knee arthroplasty.” Bone Joint J 100-B(7): 930-937.
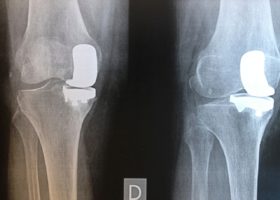
Kleeblad, L. J., et al. (2018). “Midterm Survivorship and Patient Satisfaction of Robotic-Arm-Assisted Medial Unicompartmental Knee Arthroplasty: A Multicenter Study.” J Arthroplasty 33(6): 1719-1726.
Kleeblad, L. J., et al. (2018). “Larger range of motion and increased return to activity, but higher revision rates following unicompartmental versus total knee arthroplasty in patients under 65: a systematic review.” Knee Surg Sports Traumatol Arthrosc 26(6): 1811-1822.
Niinimaki, T., et al. (2014). “Unicompartmental knee arthroplasty survivorship is lower than TKA survivorship: a 27-year Finnish registry study.” Clin Orthop Relat Res 472(5): 1496-1501.
Pearle, A. D., et al. (2017). “Survivorship and patient satisfaction of robotic-assisted medial unicompartmental knee arthroplasty at a minimum two-year follow-up.” Knee 24(2): 419-428.
Willis-Owen, C. A., et al. (2009). “Unicondylar knee arthroplasty in the UK National Health Service: an analysis of candidacy, outcome and cost efficacy.” Knee 16(6): 473-478.
Zuiderbaan, H. A., et al. (2017). “Unicompartmental knee arthroplasty versus total knee arthroplasty: Which type of artificial joint do patients forget?” Knee Surg Sports Traumatol Arthrosc 25(3): 681-686.