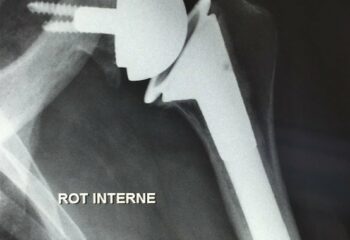
Prothèse totale d’épaule (arthrose de l’épaule ou omarthrose)
SOS ÉPAULE : une consultation proposée sous 24H,
QU’EST-CE QUE C’EST ?
La prothèse inversée de l’épaule est une intervention chirurgicale qui a pour but de remplacer les surfaces articulaires de l’épaule par un implant chirurgical ou prothèse. Les causes de l’atteinte articulaire sont les plus souvent l’usure des tendons et du cartilage (usure naturelle de l’articulation), plus rarement un rhumatisme articulaire, ou une séquelle d’anciens traumatismes.
L’évolution de votre maladie, en l’absence de traitement, est la persistance ou l’aggravation des douleurs et de la perte de mobilité. Lorsque le traitement médical n’est plus efficace (kinésithérapie et infiltrations), une chirurgie avec pose d’une prothèse est possible.
AVANT LE TRAITEMENT
Un bilan radiographique complet est réalisé permettant de confirmer le diagnostic et de prévoir la chirurgie. Un bilan dentaire et urinaire peuvent également vous être prescrit afin de rechercher une infection qui devra être traitée avant l’intervention pour éviter au maximum une infection de votre prothèse.
QUEL TRAITEMENT ?
La chirurgie est réalisée sous anesthésie générale et locorégionale et dure entre 1h et 2h. Une cicatrice est réalisée sur votre épaule, et de taille adaptée à chaque patient et pathologie. Les surfaces articulaires sont retirées (humérus et omoplate) à l’aide d’une instrumentation chirurgicale spécialement développée. La prothèse peut être fixée dans l’os par impaction (prothèse sans ciment), par vissage (pour la partie sur l’omoplate) ou avec du ciment (prothèse cimentée) au libre choix du Dr Laporte ou du Dr Mazaleyrat. A la fin de l’intervention, un drain peut être laissé permettant d’évacuer l’hématome. Le drain sera enlevé dans les jours qui suivent l’intervention. Une attelle d’immobilisation est souvent mise en place quelques jours.
APRÈS L’INTERVENTION
La rééducation va débuter dès le lendemain de l’intervention. Pendant la période postopératoire votre autonomie va être diminuée. Après quelques jours d’hospitalisation, le Dr Laporte ou le Dr Mazaleyrat autorisera votre sortie avec les ordonnances de soins nécessaires (pansement, antalgiques, kinésithérapie).
Vous serez revu en consultation avec des radiographies. La rééducation doit être poursuivie en fonction de ce que vous aurez décidé avec le Dr Laporte ou le Dr Mazaleyrat, avec un kinésithérapeute ou en centre de rééducation. Il est généralement possible de se resservir rapidement de votre épaule, dans un délai de l’ordre de 6 semaines. Ces délais sont variables et sont donnés à titre indicatif. La surveillance ultérieure des pansements, la couverture anti-douleurs ainsi que les rendez-vous de contrôle vous seront donnés à 30-45 jours par le secrétariat du Dr Laporte ou du Dr Mazaleyrat.
COMPLICATIONS
Les lésions nerveuses c’est à dire la perte de motricité et/ou sensibilité de votre membre supérieur peut survenir de manière transitoire, exceptionnellement définitive, après cette chirurgie. L’hématome est rare et nécessite exceptionnellement une évacuation.
L’algodystrophie est un phénomène douloureux et inflammatoire encore mal compris. Elle est traitée médicalement et peut durer plusieurs mois (voire parfois des années), entrainant une prise en charge spécifique avec rééducation adaptée, bilans complémentaires et parfois prise en charge spécifique de la douleur. Elle est imprévisible dans sa survenue comme dans son évolution et ses séquelles potentielles.
Parmi les risques, qui ne seront jamais nuls quelles que soient toutes les précautions prises, celui d’une infection est le plus redouté car il peut avoir des conséquences très graves. Ce risque varie en fonction du type d’intervention mais aussi en fonction de votre état de santé car certaines de ces infections peuvent être dues à des bactéries dont vous êtes déjà porteurs sans le savoir.
Les principaux facteurs de risque infectieux communément admis à l’heure actuelle sont le fait, soit de votre état de santé, maladies créant un risque par elle-même ou à cause des traitements qu’elles obligent à suivre, soit du fait de votre mode de vie ou de vos antécédents.
Sachez que certains des facteurs de risque décrits peuvent être prévenus mais nécessitent pour leur prévention que vous les signaliez. Leur prise en charge pourra nécessiter un avis médical spécialisé et/ou la réalisation d’examens complémentaires qui vous seront indiqués par le Dr Laporte ou du Dr Mazaleyrat, votre anesthésiste ou votre médecin.
Les principaux facteurs de risque infectieux communément admis à l’heure actuelle sont :
Hygiène corporelle : une mauvaise hygiène, permet aux nombreux germes présents habituellement sur notre corps de se multiplier. Ces germes qui ne sont pas dangereux en temps normal peuvent pénétrer dans le corps lors de l’intervention et causer une infection. Il est fondamental de respecter le protocole d’hygiène préopératoire qui vous sera remis mais aussi de veiller à votre hygiène après l’intervention.
Tabagisme : Un tabagisme même modéré est à l’origine de troubles de la vascularisation des tissus pouvant entraîner des difficultés de cicatrisation, portes ouvertes aux germes responsables des infections.
L’interruption du tabagisme 1 mois avant une intervention réduit ce risque.
Mauvais état général (alcoolisme, dénutrition…) il diminue la résistance de votre organisme aux infections.
Obésité : en dehors de troubles métaboliques qu’elle peut entraîner, l’obésité est un facteur de risque car elle rend l’intervention plus difficile et plus longue. Elle facilite a nécrose des tissus graisseux mal vascularisés qui peut favoriser l’infection.
Diabète déséquilibré : Un diabète mal équilibré est un facteur de risque susceptible d’augmenter le risque infectieux. Son équilibration avant, pendant et après votre intervention limite ce risque. Durant votre hospitalisation, une attention particulière sera portée au contrôle de votre glycémie afin de la maintenir à une valeur acceptable.
Lésions cutanées : Certaines lésions cutanées aigues ou chroniques (ulcères variqueux, érysipèle…) sont le siège d’une prolifération de germes susceptibles de vous infecter. Les lésions aigües peuvent contre indiquer momentanément une intervention. Lorsqu’aucun traitement ne peut vous débarrasser définitivement d’une lésion cutanée chronique, la décision opératoire doit être prise en concertation avec votre chirurgien en fonction des bénéfices attendus de l’intervention.
Infection urinaire : Elle peut être à l’origine de migration dans votre organisme de germes qui peuvent vous infecter. Leur dépistage et leur traitement doivent être envisagés avant une intervention.
Mauvais état dentaire : Un mauvais état dentaire s’associe souvent à des foyers infectieux qui peuvent être le point de départ de migration de germes qui viendront se fixer au niveau de matériel mis en place. La consultation d’un spécialiste permet une prise en charge adaptée qui réduit voire fait disparaitre ce risque.
Antécédent d’infection des os et des articulations : Si vous avez déjà eu une telle infection, il est impossible d’affirmer si les germes qui l’ont causée ont été définitivement éliminés de votre organisme ou bien s’ils restent présents sans se manifester et peuvent redevenir actifs à l’occasion d’une intervention. Tout antécédent d’une telle infection doit être signalé
Traitements médicamenteux qui peuvent diminuer vos défenses immunitaires (par exemple : corticoïdes, chimiothérapie anti cancéreuse…) et peuvent être à l’origine d’une diminution de votre résistance aux infections.
Traitements médicamenteux qui peuvent entrainer des complications hémorragiques (plavix, aspirine, préviscan, sintrom…) à l’origine d’hématomes postopératoires, zones favorables à la prolifération de germes.
L’adaptation de ces traitements est indispensable avant une intervention.
LES RÉSULTATS À ESPÉRER
Les meilleurs résultats sont observés rapidement dans les 3 premiers mois qui suivent l’opération.
L’amélioration peut se poursuivre pendant l’année postopératoire. Le résultat attendu est une mobilité indolore de l’épaule, qui va permettre de récupérer en autonomie. Attention, cette prothèse ne permet pas de récupérer de la force et donne fréquemment des mobilités limitées. Les activités professionnelles sont généralement reprises après 6 semaines (très variable en fonction de la profession et des cas). Les activités physiques sont autorisées après les mêmes délais. Elles dépendent du niveau physique du patient et sont à valider avec le Dr Laporte ou du Dr Mazaleyrat. La durée de vie d’une prothèse totale de l’épaule est actuellement de 10 ans minimum en l’absence de complication. Comme toute prothèse articulaire, elle s’use et use l’os dans lequel elle est fixée et peut nécessiter une nouvelle chirurgie pour la remplacer et /ou refixer.